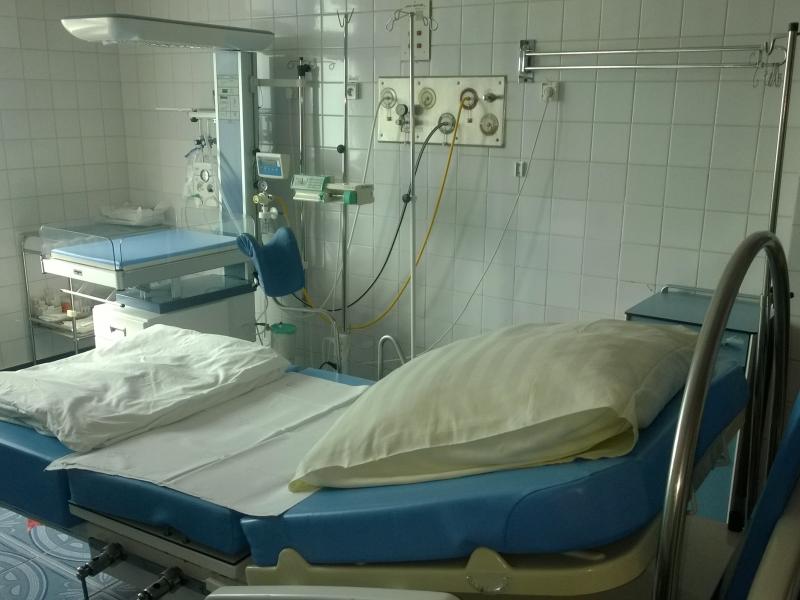
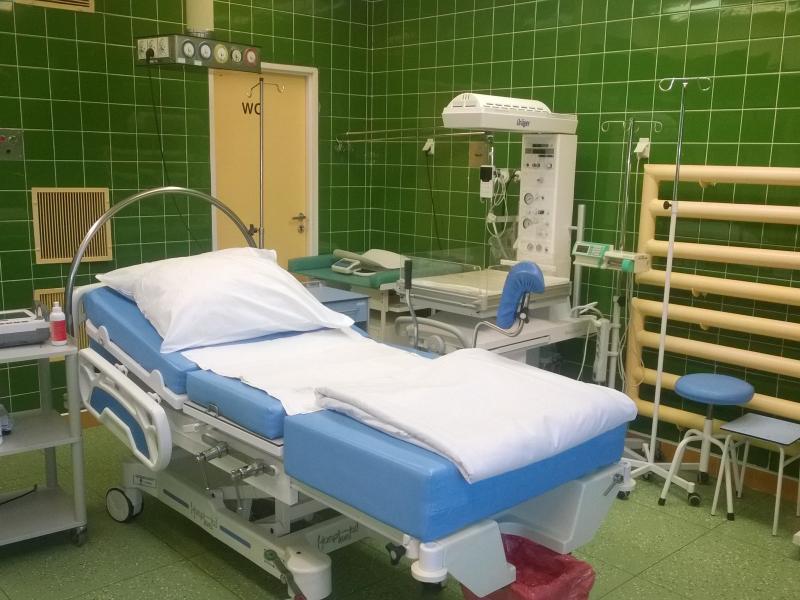
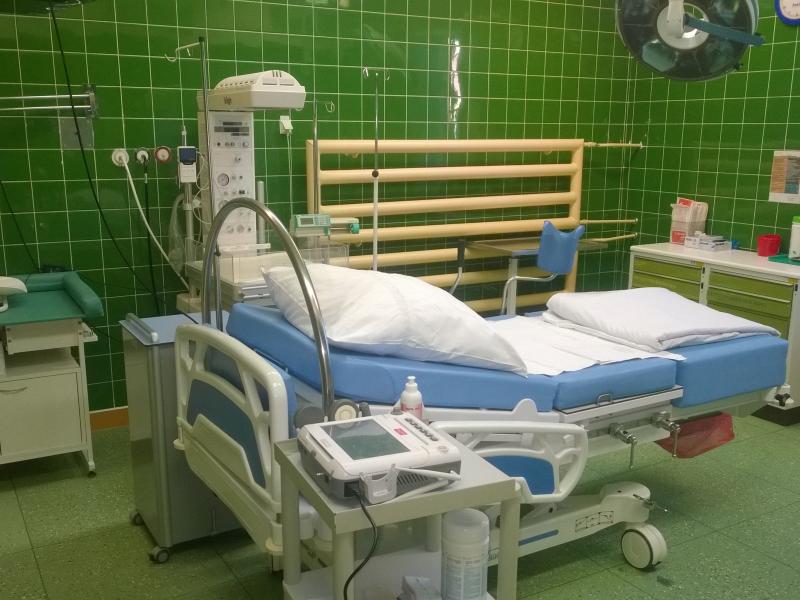
Troska o zdrowie kobiet jest najważniejszym celem pracy w Oddziale. Zajmujemy się zarówno leczeniem, jak i tym co naturalne oraz piękne: opieką nad kobietą w ciąży, w trackie porodu i w połogu.
Odział Ginekologiczno-Położniczy znajduje się na I piętrze budynku Szpitala.
Oddział składa się z trzech części:
- Sala porodowa
- Oddziału Położniczego (system ‘rooming in”)
- Oddziału Ginekologicznego z patologią ciąży
Sala Porodowa
W skład sali porodowej wchodzą:
- dwie jednoosobowe sale porodowe wyposażone w nowoczesne i komfortowe łóżka porodowe, nowoczesne inkubatory noworodkowe
- sala do ćwiczeń w I okresie porodu, wyposażona w worki sako, piłki do ćwiczeń, drabinki, hamak porodowy
- dwie łazienki z natryskiem
W Odziale ginekologii wykonywane są wszystkie zabiegi w trybie nagłym, zabiegi klasyczne oraz w technice endoskopowej (histeroskopia, laparoskopia). W mniejszym zakresie wykonujemy również zabiegi onkologiczne.
W zakresie ginekologicznym przeprowadzamy zabiegi operacyjne:
- Wysiłkowego nietrzymania moczu metodą TVT.
- Diagnostyczne z uwzględnieniem profilaktyki raka szyjki macicy i trzonu macicy.
- Klasyczne zabiegi ginekologiczne.
- Zabiegi endoskopowe w pełnym zakresie.
- Onkologiczne z uwzględnieniem badania śródoperacyjnego.
Przeprowadzamy również diagnostykę ultrasonograficzną z oceną doplerowską.
Poród z osobą towarzyszącą
W naszym Szpitalu pacjentki mogą rodzić z osobą towarzyszącą, najczęściej jest to mąż lub partner. Możliwe jest towarzystwo osoby bliskiej bądź Duli. Dule są mile widziane na sali porodowej i cenione za swój profesjonalizm i zaangażowanie w opiekę nad pacjentką rodzącą.
PORÓD Z OSOBĄ TOWARZYSZĄCĄ (RODZINNY) W NASZYM SZPITALU JEST BEZPŁATNY
Pozycje porodowe
W czasie porodu nie ma przeciwwskazań medycznych, żeby pacjentka rodząca mogła przyjmować dogodne dla siebie pozycje. Pacjentki mogą w trakcie I okr. porodu chodzić, kucać, klęczeć, siedzieć na piłce czy worku sako, bądź bujać się w hamaku. Czas oczekiwania na narodziny dziecka umilić może ulubiona muzyka- (możliwość skorzystania z odtwarzacza CD)
Łagodzenie bólu porodowego
Podczas porodu rodzące mogą skorzystać z niekonwencjonalnych metod łagodzenia bólu porodowego tj.: prysznic ciepłą wodą, odpowiedni masaż, prawidłowe oddychanie czy muzykoterapia.
Nowością w naszym oddziale jest łagodzenie bólu poprzez sedacje wziewną gazu „rozweselającego” (mieszaniny podtlenku azotu z tlenem). Ma on na celu szybkie, bezpieczne i skuteczne uśmierzanie bólu bez charakteru inwazyjnego. Środek ten ma działanie przeciwbólowe, jest bezpieczny i łatwy w użyciu.
W niektórych przypadkach ból jest łagodzony środkami farmakologicznymi.
Ochrona krocza
W miarę możliwości- biorąc pod uwagę predyspozycje anatomiczne rodzącej, przebieg porodu, wielkość dziecka - stosowana jest ochrona krocza. O potrzebie nacięcia krocza pacjentka jest informowana i powinna wyrazić zgodę.
Pierwszy kontakt matki i dziecka po porodzie
W naszym oddziale zdrowe noworodki bezpośrednio po urodzeniu są kładzione na brzuch matki „skóra do skóry" i przytulane przez mamę. Noworodek przebywa z mamą przez cały czas pobytu na sali porodowej i tam też odbywa się pierwsze karmienie piersią.
Porody prowadzone są przez miłe i profesjonalne położne, które służą radą i pomocą, przy współpracy z lekarzami położnikami. Cięcia cesarskie odbywają się na bloku operacyjnym na specjalnie wydzielonej sali.
Po porodzie, pacjentki przewożone są w oddział, gdzie mają zapewnioną fachową pomoc personelu medycznego. W oddziale pacjentki przebywają na salach 1-3 osobowych. Noworodek jest przy matce, karmiony piersią na „żądanie".
RODZĄCE WYRAŻAJĄCE CHĘĆ ODBYCIA PORODU W NASZYM SZPITALU MOGĄ PRZEDSTAWIĆ SWÓJ „PLAN PORODU" POŁOŻNEJ I LEKARZOWI. ISTNIEJE MOŻLIWOŚĆ ZWIEDZANIA ODDZIAŁU PRZEZ RODZĄCĄ I OSOBĘ MAJĄCĄ UCZESTNICZYĆ PODCZAS PORODU, PO UPRZEDNIM UZGODNIENIU.
ZALECENIA PO OPERACJI HISTEREKTOMII
Czym jest histerektomia?
Histerektomia to zabieg operacyjny usunięcia macicy. Jest to jedna z najpowszechniejszych operacji ginekologicznych.
Metody leczenia histerektomii:
*Histerektomia prosta polegająca na usunięciu macicy z usunięciem lub bez usunięcia przydatków (czyli jajników i jajowodów )
*Histerektomia rozszerzona (radykalna), oprócz macicy i przydatków usuwa się okoliczne węzły chłonne
*Histerektomia pochwowa – usunięcie przez pochwę, bez nacięcia powłok brzusznych.
*Histerektomia laparoskopowa – usunięcie za pomocą laparoskopu. Jest mniej inwazyjne i zwykle szybki powrót do zdrowia.
Wskazania do histerektomii
*Mięśniaki gładkokomórkowe – nienowotworowe guzy, które mogą powodować ból, krwawienia i uciski powiększonej macicy na sąsiednie narządy.
*Endometrioza – przerost endometrium poza macicą, co może być powodem bólów i zaburzeń miesiączkowania.
*Nowotwory – m.in. rak szyjki macicy, jajników
*Przewlekłe bóle miednicy – kiedy inne metody leczenia nie przynoszą ulgi
Zalecenie po operacji:
Szwy
Najczęściej stosowany jest szew ciągły, śródskórny, wchłanialny lub niewchłanialny - szew jest ukryty w skórze, jedynie na obu końcach rany widoczne są końcówki szwu. Po 5-7 dniach od operacji należy usunąć szew niewchłanialny lub obciąć końcówki szwu wchłanialnego zgodnie z zaleceniami na wypisie szpitalnym. Można to zrobić w gabinecie zabiegowym lub u lekarza prowadzącego.
W przypadku laparoskopowego wycięcia macicy na skórze brzucha pozostają 3 lub 4 kilkumilimetrowe rany. Te szwy również usuwa się po ok. 5-7 dniach od operacji.
Po usunięciu macicy drogą pochwową rana znajduje się w pochwie, jest zeszyta szwem wchłanialnym i nie ma potrzeby usuwania szwu. Szwy należy usunąć jedynie, jeśli podczas histerektomii waginalnej wykonano operację naprawczą krocza, używając szwów pojedynczych. Wówczas usuwa się szwy ze skóry krocza
Pielęgnacja rany
Utrzymywać ranę w czystości. Podstawą higieny jest przemywanie rany wodą z mydłem i dokładne osuszanie czystym lub jednorazowym ręcznikiem oraz odkażanie rany środkiem antyseptycznym. Najbardziej właściwą metodą higieny jest przemywanie rany i ciała pod prysznicem ( ranę krocza zawsze w kierunku od przodu do tyłu w kierunku odbytu). Należy unikać szorowania.
Tryb życia
Po zabiegu pacjentka czuje się osłabiona przez kilka dni po operacji. Zaleca się w okresie pooperacyjnym odpoczynek, ale nie można stale leżeć w łóżku- bardzo ważne po operacji są spacery. Zmniejszają one ryzyko wielu powikłań; m.in.: choroby zakrzepowo- zatorowej. Należy stopniowo w ramach sił zwiększać intensywność wysiłku.
Nawodnienie i dieta:
Dieta: bogata w błonnik, owoce, warzywa, unikająca tłustych i ciężkostrawnych potraw, aby zapobiec zaparciom.
Regularne picie wody, około 2 litrów dziennie
Unikanie palenia papierosów, które mogą wpłynąć na złe gojenie się rany.
Ograniczenie spożywania alkoholu i kofeiny, które mogą źle wpłynąć na rekonwalescencje
Leki
Stosowanie leków przeciwbólowych zgodnie z zaleceniami lekarza
Życie intymne
Unikanie stosunków płciowych przez co najmniej 6-8 tygodni. Wskazane jest kontrolne badanie ginekologiczne przed rozpoczęciem współżycia
Podnoszenie przedmiotów
Przez 6 – 8 tygodni należy szczególnie unikać podnoszenia ciężkich przedmiotów. Z reguły górna granica oscyluje wokół 3 kg lub należy unikać podnoszenia przedmiotów, których nie jest się w stanie podnieść jedną ręką.
Wizyta kontrolna
Wizyta kontrolna odbywa się zwykle zaraz po uzyskaniu wyniku badania histopatologicznego, czyli po 2-3 tygodniach od operacji. Dalsze decyzje dotyczące ewentualnego leczenia podejmowane są przez lekarza ginekologa po weryfikacji wyniku badania histopatologicznego
Powrót do pracy
Powrót do pracy wymaga zwykle 4-6 tygodni rekonwalescencji. W przypadku usunięcia macicy przez pochwę lub drogą laparoskopową, pacjentka może wrócić do pracy wcześniej. Powrót do pracy zależy oczywiście od charakteru wykonywanej pracy, dlatego decyzja o powrocie do aktywności zawodowej powinna być podjęta przez lekarza ginekologa, po badaniu pacjentki na wizycie kontrolnej
Objawy niepokojące podczas gojenia się rany:
- Ból, obrzęk i zaczerwienie rany
- Pieczenie lub pulsowanie w obrębie rany
- wyciek z rany - treść ropna lub wydzielina z krwią
- stan podgorączkowy bądź gorączka utrzymująca się dłużej niż kilka godzin (powyżej 38 st C)
Zgłoś się do lekarza !
Piśmiennictwo:
Tomasz Opala., Ginekologia podręcznik dla położnych, pielęgniarek i fizjoterapeutów. Wydawnictwo Lekarskie PZWL
Opinc M., Kowalska-Koprek U., Kalinka J., Karowicz-Bilińska A., Okołoporodowe usunięcie macicy – analiza przypadków, Ginekologia i Perinatologia Praktyczna, 4/2019.
https://www.medicover.pl/szpital/operacja-wyciecia-macicy-histerektomia/
https://ginekolog-zubik.pl/index.php/2018/04/12/zalecenia-po-operacjach-wyciecia-macicy-2/
Opracowała: Położna Dorota Huszcza
Profilaktyka raka piersi
Z rakiem się nie dyskutuje, raka się eliminuje,
więc badania są wskazane, żeby życie było Tobie dane …
Rak piersi to najczęściej występujący nowotwór złośliwy wśród kobiet. Istnieje wiele czynników, które mogą przyczyniać się do wzrostu ryzyka zachorowania.
Na czynniki zewnętrzne możemy mieć wpływ:
nadwaga i otyłość, częste picie alkoholu, palenie papierosów, mała aktywność fizyczna, częste spożywanie pokarmów bogatych w tłuszcze nasycone, długotrwała hormonalna terapia zastępcza w przebiegu menopauzy;
nie potrafimy zmienić: rodzinne obciążenie mutacjami genetycznymi BRCA-1 i BRCA-2 zwiększającymi prawdopodobieństwo zachorowania (rak piersi w najbliższej rodzinie).
Wczesne wykrycie raka piersi:
- samobadanie piersi przez kobietę;
- badanie lekarskie przy każdej wizycie u lekarza rodzinnego i ginekologa;
- ultrasonografia piersi;
- mammografia;
- udział w Programie Wczesnego Wykrywania Raka Piersi – cel programu:
obniżenie wskaźnika umieralności w Polsce z powodu raka piersi do poziomu krajów Unii Europejskiej,
podniesienie poziomu wiedzy na temat profilaktyki raka sutka i wczesna diagnostyka,
wprowadzenie na terenie całego kraju ujednoliconych zasad postępowania diagnostycznego
Mammografia to rentgenowskie badanie piersi, które jest obecnie najlepszym sposobem wykrywania raka piersi w jego wczesnym stadium rozwoju. Pozwala rozpoznawać wcześniejsze zmiany, jak również te, które nie dają się wyczuć podczas badania palpacyjnego wielkości 2-3 mm.
Kobiety w wieku 45-74 lat co dwa lata mogą skorzystać z bezpłatnego badania w ramach finansowanego przez NFZ populacyjnego programu wczesnego wykrywania raka piersi
USG piersi jest to metoda obrazowa badania z użyciem ultradźwięków. Przeprowadzane jest ono w celu wspomagania i uzupełnienia badania mammograficznego, szczególnie w diagnostyce sutków gruczołowych. USG: skutecznie wykrywa łagodne oraz rakowe zmiany w piersi. Zalecane jest kobietom między 20 a 40 rokiem życia, jak również pacjentkom powyżej 40 roku życia, z tego względu, że USG pomaga wykrywać zmiany, których nie wykaże badanie mammograficzne. Jest to metoda nieinwazyjna, bezbolesna i całkowicie bezpieczna (można ją stosować również u kobiet w ciąży i karmiących). Profilaktycznie USG piersi należy robić raz w roku.
Samobadanie:
Samobadanie piersi jest podstawowym, bardzo ważnym elementem w procesie wczesnego wykrywania raka piersi. Składa się z dwóch etapów: oglądania stanu piersi oraz badania dotykowego, tzw. palpacji. Samodzielne badanie piersi należy wykonywać systematycznie, najlepiej w tej samej fazie cyklu miesiączkowego, tj. 2-3 dni po miesiączce, by wykluczyć nadwrażliwość brodawek i bolesność piersi, a w przypadku kobiet niemiesiączkujących raz w miesiąca np. w ten sam dzień każdego kolejnego miesiąca lub dzień urodzin
SAMOBADANIE PIERSI
KROK 1: Stojąc przed lustrem ze swobodnie opuszczonymi ramionami obejrzyj swoje piersi. Sprawdź, czy zauważasz zmiany kształtu, koloru, położenia, wielkości lub wyciągnięcia skóry.
KROK 2: Powtórz czynności z rękoma uniesionymi do góry.
KROK 3: To samo wykonaj z rękoma opartymi na biodrach.
KROK 4: Ściskając brodawkę zaobserwuj czy wydobywa się z niej jakakolwiek wydzielina.
KROK 5: Stojąc pod prysznicem, załóż lewą rękę za głowę, prawą zbadaj lewą pierś całymi palcami. Palce trzymaj płasko, lekko naciskaj, zataczaj małe kółka, zgodnie z ruchem wskazówek zegara, w kierunku brodawki.
KROK 6: Leżąc wsuń poduszkę pod prawy bark, a prawą rękę pod głowę. Palcami lewej ręki zbadaj prawą pierś tak jak w kroku nr 5. Tak samo zbadaj lewą pierś.
KROK 7: Leżąc na wznak połóż rękę wzdłuż tułowia, zbadaj prawą pachę. Sprawdź czy węzły chłonne są powiększone. Tak samo zbadaj lewą pachę. Zwróć uwagę na ewentualne stwardnienie lub guzki.
Jeśli zauważysz:
- zmieniony kształt piersi,
- wyczuwalny guzek lub stwardnienie,
- na skórze piersi występują zmarszczenia, wyciągnięcia, zmiana koloru,
- brodawka jest wyciągnięta, zaczerwieniona lub ma owrzodzenia,
- z brodawki wydobywa się wydzielina
Zgłoś się do lekarza !!!
Pamiętaj !!! Piękna kobieto To w Twoim ciele jest zdrowia wiele. Tylko badaj piersi swoje tak dla pewności i dla życia radości …
Piśmiennictwo:
https://planujedlugiezycie.pl/profilaktyka-raka-piersi/
https://pacjent.gov.pl/program-profilaktyczny/profilaktyka-raka-piersi
Bień A.M.; Nowotwory piersi – metody leczenia, postępowanie. Kobieta i jego rodzina. Profesjonalny poradnik dla położnych. Wydawnictwo Raabe, Warszawa 2011r.
Opracowała: położna Dorota Huszcza
Skutki palenia papierosów w czasie ciąży, czyli dlaczego warto rzucić palenie.
Palenie papierosów w trakcie trwania ciąży jest niebezpieczne dla płodu – konsekwencją są wady wrodzone u dziecka (m..in. wady serca). Dziecko palaczki charakteryzuje się niską odpornością, częściej jest mniejsze od rówieśników, ponadto ma także zdecydowanie mniejszy od nich iloraz inteligencji. Czynne jak i bierne palenie w ciąży negatywnie odbija się nie tylko na zdrowiu nienarodzonego dziecka, ale również na matce.
Ważne:Jedna trzecia Polek spodziewających się dziecka pali papierosy.
Bierny palacz
Podczas zaciągania się dymem przyszłej matki , u jej nienarodzonego dziecka tętno wzrasta ze 130 do 180 ud/min.- tak obciążone serce narażone jest na powstanie chorób. Bierny palacz, jakim jest płód poprzez dym nie tyko narażony jest na kontakt z rakotwórczymi substancjami,ponadto dostarczane mu jest wraz z krwią mniej składników odżywczych oraz o 25% mniej tlenu.
Ważne: Palenie w ciąży zaburza rozwój płodu i ma późniejszy wpływ na rozwój dziecka.
Palenie w ciąży – skutki
Konsekwencje palenia papierosów w ciąży są bardzo poważne,należą do nich:
- niedotlenienie płodu
- zwiększone prawdopodobieństwo wystąpienia porażenia mózgowego
- niski iloraz inteligencji dziecka
- niska odporność ( podatność na infekcje górnych dróg oddechowych i ucha)
- zwiększone ryzyko wystąpienia wad rozwojowych ( w tym także rozszczepu wargi oraz
- rozszczepu podniebienia)
- niedożywienie płodu
- zwiększone ryzyko wystąpienia zespołu nagłej śmierci łóżeczkowej
Ważne:Efekty palenia w ciąży dają o sobie znać także w późniejszym życiu dziecka palaczki
Rozwój dziecka , którego matka paliła papierosy w ciąży jest zdecydowanie gorszy niż rówieśników, których matki nie paliły. Jak była już mowa powyżej, iloraz inteligencji dziecka palaczki jest dużo mniejszy, co za tym idzie, dziecko dużo gorzej radzi sobie z nauką. Ponadto mogą pojawić się problemy z prawidłowym nawiązywaniem relacji z otoczeniem.
Wypalane przez ciężarną papierosy mają negatywny wpływ na nią samą. Wzrasta ryzyko:
- poronienia,
- zaburzenia wzrastania płodu, czego konsekwencją jest niska masa urodzeniowa (nawet poniżej 2500 g),
- porodu przedwczesnego, a tym samym większe ryzyko hospitalizacji noworodka na oddziale intensywnej terapii (np. z powodu niewydolności oddechowej),
- odklejenia się łożyska oraz przedwczesnego pęknięcia wód płodowych,
- pojawienia się zmian w obrębie materiału genetycznego płodu (czyli DNA), co może skutkować rozwojem w dalszym życiu dziecka niektórych chorób przewlekłych, czy nowotworów złośliwych,
- urodzenia martwego noworodka
- większe ryzyko nagłej śmierci łóżeczkowej u nowonarodzonego dziecka,
Rzuć palenie
Wiele palaczek odczuwa od pierwszych chwil ciąży gwałtowną niechęć do papierosów i w sposób bezproblemowy rozstaje się z nałogiem. Niestety jest duża grupa kobiet , u których ten proces zachodzi dużo trudniej.
Ważne:Jak podaje raport GIS, niemal 70% palących kobiet próbuje rzucić nałóg po zajściu w ciążę, ale bez większego powodzenia.
Jak zatem rzucić palenie w ciąży? Najważniejsze jest nastawienie psychiczne, motywacja i odpowiednia wola walki. Najlepiej rzucić palenie jeszcze przed ciążą, wtedy to bowiem można skorzystać z dostępnych na rynku medykamentów w postaci gum oraz plastrów, które stanowią sporą podporę w tym trudnym postanowieniu.
Ważne: W ciąży nie można stosować leków ani terapii antynikotynowych.
W rzuceniu palenia w trakcie ciąży mogą pomóc:
- najbliżsi (poprzez swoje wsparcie dając motywację palaczce)
- psycholog
- unikanie miejsc,w których się pali
Ważne: Nikotyna tak naprawdę nie uzależnia silnie organizmu . Głód nikotynowy słabnie po 1-2 godzinach od wypalenia ostatniego papierosa ( po trzech dniach zanika). Tym co przeszkadza palaczowi w rzuceniu nałogu , to silne uzależnienie psychiczne.
Nikotynizm a karmienie piersią
Nikotyna obniża poziom prolaktyny, przez co mama ma mniej pokarmu, a laktacja szybciej wygasa. W wyniku palenia obniża się także jakość mleka. Mleko matki palącej zawiera znaczne ilości metali ciężkich, w tym kadm, który powoduje mniejszą biodostępność ważnych dla dziecka składników mineralnych (np. żelaza, magnezu, cynku czy wapnia). Jest w nim za to o 19% mniej tłuszczu, co wpływa niekorzystnie na przyrost masy ciała dziecka.
Czy palenie papierosów zmienia smak mleka?
Palenie zmniejsza ilość wydzielanej prolaktyny, która jest odpowiedzialna za tworzenie gruczołów mlecznych i produkcję mleka. Wiąże się to z wolniejszym przyrostem wagi dziecka. Sam maluch może nie mieć ochoty pić Twojego mleka,ponieważ nikotyna zmienia jego smak.
Czy można palić karmiąc piersią?
Zdecydowanie nie powinno się palić podczas karmienia piersią. Nikotyna i inne toksyczne substancje przenikają do pokarmu mamy i szkodzą dziecku. Obniża zdolności immunologiczne mleka,przez co dziecko nie może wytworzyć prawidłowego układu odpornościowego. Poziom nikotyny w mleku mamy osiąga wyższe stężenie niż w jej krwi. Substancje, które przedostają się do organizmu dziecka mają negatywny wpływ na jego zdrowie teraz a także mogą zaważyć na jego przyszłym życiu.
Palenie a karmienie piersią
- Znacząco obniża poziom laktacji,
- dziecko jest bardziej płaczliwe, rozdrażnione, może mieć problemy z zasypianiem,apetytem
- częściej występują kolki, biegunki ,zaparcia, wymioty,
- pojawiają się zaburzenia rozwoju i wzrostu dziecka,
- są problemy ze śluzówką gardła,podrażnieniem układu oddechowego, powracającym kaszlem i dusznościami,
- zapadają na zapalenie gardła,oskrzeli, płuc i górnych dróg oddechowych, zatok oraz infekcje uszu,
- pojawiają się problemy z zaburzeniem krążenia i podwyższone ciśnienie krwi,
- obniża się odporność,co naraża dzieci na infekcje i przeziębienie,
- zwiększa ryzyko wystąpienia alergii i astmy,
Palenie w ciąży, jak i w trakcie karmienia piersią jest niekorzystne zarówno dla zdrowia dziecka, jak i matki. Warto też zaznaczyć, że nagłe zaprzestanie palenia w ciąży jest lepsze, niż dalsze kontynuowania palenia.
Bibliografia:
- Borszewska-Kornacka M., Rachtan-Janicka J., Wesołowska A., Socha P., Wielgoś M., Żukowska-Rubik M., Pawlus B., Stanowisko Grupy Ekspertów w sprawie zaleceń żywieniowych dla kobietw okresie laktacji, Standardy Medyczne/Pediatria 2013, t. 10, s. 265
- M. Włodawska i inni, Breast is the best — czyli co każdy ginekolog o karmieniu piersią wiedzieć powinien, Ginekologia i Perinatologia Praktyczna 2019, tom 4, nr 1, s. 23–33,
-
S. Sochaczewska i inni, Palenie czynne lub bierne w okresie ciąży a wybrane parametry morfologiczne i powikłania okresu noworodkowego, Ginekol Pol. 2010, 81, 687-692,
- .Medycyna Praktyczna, Palenie tytoniu przez ciężarną zostawia trwały ślad w genotypie dziecka
- E.Poniedziałek-Czajkowska,Stosowanie używek przez kobiety karmiące piersią,Ginekologia po Dyplomie 2020,tom 22, nr 2, s. 22-29
Opracowały położne:Zofia Jerzylo, Ewa Wus
Zalecenia dla pacjentek w połogu
Okres połogu obejmuje 6 tygodni od porodu to czas regeneracji Twojego organizmu, cofanie się zmian ciążowych, gojenie się rany po nacięciu krocza lub po cięciu cesarskim oraz obkurczanie się macicy.
Rady na najbliższe 6 tygodni
Odchody połogowe - postępowanie
krwawienie po porodzie stopniowo zmniejsza się i może trwać do 14 dni, następnie kolor wydzieliny z pochwy zmienia się od brunatnego do przezroczystego. W pierwszych dniach po porodzie mogą pojawiać się niewielkie skrzepy – przypomina to obfite krwawienie miesiączkowe.
* Dbaj o higienę rąk
* Zmiana podpaski nie rzadziej niż co 4 godziny
* Nie używaj tamponów
* Przez najbliższe 6 tygodni nie współżyj
Laktacja - postępowanie
* Karm regularnie i na żądanie 8-12 razy na dobę, również w nocy
* Jeśli karmisz piersią unikaj przepełnienia w piersiach, aby uniknąć zastoju lub zapalenia piersi
* Dobierz prawidłową i komfortową pozycję do karmienia
* Zadbaj o biustonosz dobrze podtrzymujący piersi
* Karmienie piersią nie jest 100% antykoncepcją
* Podczas karmienia może towarzyszyć ból brzucha związany z obkurczaniem się macicy
Rana po nacięciu krocza / rana po cięciu cesarskim – pielęgnacja rany
* Zaleca się korzystanie z prysznica- woda nie powinna być gorąca
* Ważne jest utrzymanie rany w czystości
* Często się podmywać ( po każdym oddaniu stolca )
* Ranę należy osuszyć jednorazowym ręcznikiem
* Zadbaj o wygodną bieliznę bawełnianą lub jednorazową
* Ranę wietrzymy i odkażamy środkiem odkażającym zalecanym przez lekarza
Odżywianie - zalecenia
*Zadbaj o regularne spożywanie pełnowartościowych posiłków
* Pij od 1,5 do 2 litrów płynów
* Dieta lekkostrawna
* Unikaj napojów gazowanych , wysokosłodzonych oraz alkoholu., kawy , mocnej herbaty
* Dbaj o regularne wypróżnienia
Stan emocjonalny- postępowanie
Obniżony nastrój zwykle zaczyna się 5-6 dni po porodzie
* Znajdź trochę czasu dla siebie
* Zadbaj o wsparcie życzliwych Ci osób
* Dbaj o wypoczynek i sen
Objawy niepokojące – skontaktuj się z lekarzem lub położną środowiskową w przypadku gdy występują
* Temperatura ciała powyżej 37,7 * C
* Pojawienie się dużych skrzepów krwi w odchodach połogowych
* Nagłe wczesne ustanie odchodów bądź zmiana zapachu
* Ból brzucha
* Zaczerwienie rany , ból , obrzęk, wysięk z rany
* Obrzęk oraz zaczerwienienie piersi
Jeśli nie radzisz sobie z emocjami. Jesteś nadmiernie przygnębiona skontaktuj się ze swoją położną rodzinną lub psychologiem.
Opracowała: położna Agnieszka Mieszała
Konsultacja: lekarz Wanda Madej- Roszko
Bibliografia
1. Położnictwo i ginekologia tom 1, 2 G. Bręborowicz PZWL. Warszawa 2021
2. Położnictwo i Ginekologia T. Pisarski Wydawnictwo Lekarskie PZWL, Warszawa 2002
Co należy zabrać ze sobą do porodu
MAMA:
-
Dokumenty
- dowód osobisty
- karta ciąży
- wyniki badań dotyczące ciąży
- grupa krwi i czynnik Rh (oryginał)
-
Ubrania dla mamy:
- koszula z rozpięciem wygodna do karmienia piersią
- szlafrok
- kapcie
- klapki pod prysznic
- staniki do karmienia i wkładki laktacyjne
- majtki jednorazowe
- Ręczniki
- Woda minieralan niegazowana
- Przybory toaletowe
DZIECKO:
- najmniejszy rozmiar pieluch jednorazowych
- kilka pieluch tetrowych
- 3 bawełniane koszulki
- 2 bawełniane czapeczki
- 3 pajacyki lub 3 kaftaniki i 3 pary śpiochów
- skarpetki i rękawiczki
- kocyk lub rożek
- chusteczki higieniczne dla noworodka.
Koordynator: (89) 675 22 10
Lekarze: (89) 675 22 13
Oddziałowa: (89) 675 22 11
Położne: (89) 675 22 08
Ginekologia: (89) 675 22 14
Sala porodowa: (89) 675 22 18
 Unia Europejska
Unia Europejska ePuap
ePuap