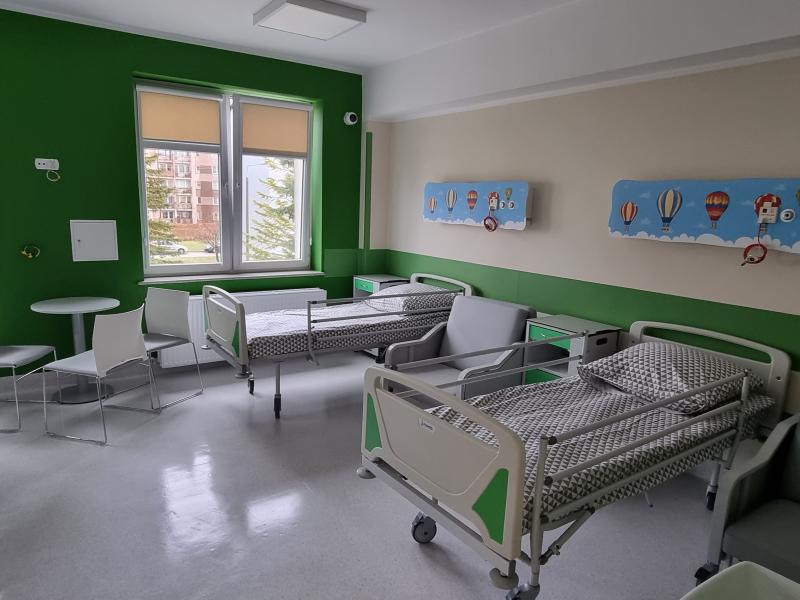
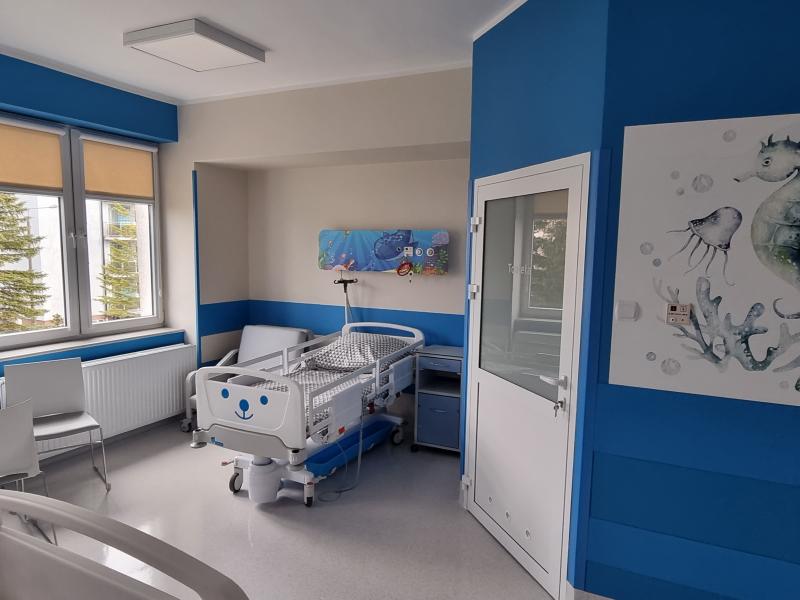
Oddział Chorób Dziecięcych Szpitala Powiatowego im. Jana Pawła II w Bartoszycach jest oddziałem I stopnia referencyjności. Leczymy i diagnozujemy dzieci od 0-18 roku życia z różnymi jednostkami chorobowymi.
Leczone schorzenia:
- nerek i układu moczowego
- układu oddechowego
- układu pokarmowego
- układu sercowo- naczyniowego
- leczenie infekcji u dzieci
- choroby endokrynologiczne (wstępna diagnostyka) ze szczególnym uwzględnieniem zaburzeń odżywiania i chorób metabolicznych
Oddział posiada sale trzyosobowe. Odcinek dzieci małych (sale dwuosobowe) oraz 2 sale izolacyjne z zapleczem sanitarno-epidemiologicznym. Oddział dysponuje ogrodem zimowym przeznaczonym do zabaw dla dzieci.
W oddziale w trakcie diagnostyki poszczególnych schorzeń możemy wykonać:
- EKG, ABPM, USG,TK, Angio-TK. MRI
- konsultacje: laryngologiczne, psychologiczne, dermatologiczne, dietetyczne, endokrynologiczne, kardiologiczne, rehabilitacyjne, ginekologiczne
- badania laboratoryjne (analityczne i mikrobiologiczne),
- endoskopie
Pulsoksymetr, inhalatory, ABPM, kardiomonitor, lampy do fototerapii, aparat EKG, pompy infuzyjne, materac do monitorowania bezdechów
Odwiedziny w oddziale: zalecane godziny 11.00- 19.00
Istnieje możliwość całodobowego przebywania opiekuna przy chorym.
Depresja u dzieci i młodzieży
Trwale obniżony nastrój, brak energii czy obniżona samoocena. Te objawy są Ci znajome? Obserwujesz je u dziecka? Mogą one (ale nie muszą) wskazywać na depresję. Dzieci również mogą na nią chorować.
Depresja może dotknąć każdego z nas bez względu na wiek, płeć czy status materialny. Większość z nas kojarzy ją ze smutkiem, przygnębieniem, rozdrażnieniem, niepokojem, zmniejszeniem energii czy utratą zainteresowań. Gorszy nastrój zdarza się każdemu. Gdy utrzymuje się dłużej niż dwa tygodnie i utrudnia codzienne funkcjonowanie, może świadczyć o rozwijającej się depresji
Przyczyny depresji u dzieci
Badacze szacują, że na depresję cierpi około 2% dzieci i 20% nastolatków.
Wiele teorii próbuje wyjaśnić przyczyny powstania depresji. Do tej pory nie udało się wskazać konkretnej przyczyny, która ją wywołuje.
W większości przypadków na wystąpienie depresji wpływa kilka czynników jednocześnie:
- czynniki genetyczne (depresja występuje częściej u dzieci, których krewni też na nią chorowali);
-
czynniki biologiczne:
- zaburzenia hormonalne,
- nieprawidłowe działanie neuroprzekaźników w mózgu;
-
czynniki psychologiczne:
- niska samoocena,
- słabe umiejętności społeczne,
- brak odporności na stres;
-
czynniki środowiskowe:
- konflikty w rodzinie,
- rozwód rodziców,
- brak czasu dla dziecka,
- nadmierne oczekiwania co do jego osiągnięć,
- stresujące wydarzenia w życiu,
- śmierć bliskiej osoby,
- doświadczenie przemocy fizycznej, psychicznej lub seksualnej,
- nadużywanie przez rodziców alkoholu lub substancji psychoaktywnych,
- trudna sytuacja materialna,
- problemy w szkole.
Depresja u dzieci – objawy
Objawy depresji u nastolatków i dzieci w większości przypadków nie różnią się od tych występujących u dorosłych. Różnica polega na tym, że u młodych osób dominują drażliwość i zachowania agresywne.
Objawami, które powinny zaniepokoić Cię w zachowaniu dziecka, są:
- trwale obniżony nastrój, smutek, przygnębienie, apatia,
- brak energii,
- nadmierna i uporczywa męczliwość,
- drażliwość, chwiejność nastroju, impulsywność,
- uczucie niepokoju i wewnętrznego napięcia,
- przekonanie o bezsensowności życia,
- pesymistyczne spojrzenie na przyszłość,
- zaniżona samoocena,
- nadmierne poczucie winy,
- krytycyzm wobec siebie lub nadmierny perfekcjonizm,
- niechęć do wykonywania codziennych obowiązków,
- rezygnacja z dotychczasowych zainteresowań i pasji,
- brak dbałości o wygląd,
- izolacja od otoczenia, wycofywanie się z kontaktów międzyludzkich,
- ucieczka w alternatywny świat gier lub internetu,
- dolegliwości somatyczne (np. bóle brzucha lub głowy),
- osłabienie koncentracji, pamięci i zdolności intelektualnych,
- częste nieobecności w szkole, gorsze wyniki w nauce,
- zaburzenia snu (problemy z zasypianiem lub nadmierna senność),
- zaburzenia łaknienia (nadmierne objadanie się lub brak apetytu),
- zachowania autodestrukcyjne (samookaleczanie, nadużywanie alkoholu lub substancji psychoaktywnych)
- zainteresowanie tematyką śmierci, myśli samobójcze.
Leczenie depresji u dzieci i nastolatków
W przypadku depresji wiele czynników wpływa na rokowania. Choroba mająca początek w dzieciństwie może nawrócić w dorosłości. Terapia zaburzeń depresyjnych u dzieci i młodzieży wymaga przede wszystkim Twojego zaangażowania.
W terapii specjaliści łączą kilka metod:
- psychoterapię (indywidualną, grupową lub rodzinną),
- farmakologię (najczęściej leki z grupy inhibitorów zwrotnego wychwytu serotoniny),
- psychoedukację.
Jak pomóc dziecku z depresją?
Twoje wparcie jest ważnym czynnikiem terapeutycznym w procesie leczenia depresji młodzieńczej. Przyspiesza powrót dziecka do zdrowia.
Co możesz zrobić, aby pomóc dziecku, które choruje na depresję?
- Bądź obecny w życiu dziecka. Zadbaj o pozytywne relacje między wami. Okaż troskę i uwagę.
- Wspieraj dziecko w trudnych chwilach. Pokaż, że zawsze może na Ciebie liczyć.
- Doceniaj i chwal dziecko. Ciesz się z nim jego sukcesami.
- Nie lekceważ problemów dziecka. Nie neguj jego uczuć. Słuchaj uważnie. Powstrzymaj się od oceniania, krytykowania, pouczania i dawania rad.
- Powiedz, że się martwisz. Zapytaj, jak możesz pomóc. Zaoferuj swoje wsparcie, ale nie naciskaj. Bądź wytrwały i empatyczny.
- Jeśli coś cię niepokoi, działaj. Porozmawiaj z osobami, które dobrze znają Twoje dziecko. Skonsultuj się ze specjalistą.
- Nie obrażaj się na dziecko, gdy pod wpływem emocji zrani cię lub obrazi. Dowiedz się, co naprawdę kryje się za jego słowami.
- Okaż dziecku bezwarunkową akceptację. Powiedz, że jest dla ciebie ważne i kochasz je takie, jakie jest
- Zadbaj o jego dietę i wzbogać ją o produkty, które pozytywnie wpływają na nastrój (gorzka czekolada, migdały, banany, awokado, jagody, jeżyny, wiśnie).
Depresja jest poważną i przewlekłą chorobą, która zmienia życie całej rodziny. Nie utożsamiaj jej z chwilowym przygnębieniem i spadkiem nastroju. Pamiętaj jednak, że jest chorobą uleczalną. Odpowiednie i systematyczne leczenie sprawi, że objawy ustąpią, a dziecko wróci do normalnego funkcjonowania w życiu społecznym.
Literatura
- Kołodziejek M. (2008). Depresja u dzieci i młodzieży: podstawy teoretyczne, psychoterapia behawioralno – poznawcza. „Psychoterapia”, 2 (145), 15–33.
- Ambroziak K., Kołakowski A., Siwek K. (2019). Depresja nastolatków. Sopot.
Zaparcia u dzieci
Zaparcia to zbyt rzadkie wypróżnienia , czyli 2 razy w tygodniu lub rzadziej. Stolce są wtedy twarde, oddawane z wysiłkiem i często towarzyszącym uczuciem niepełnego wypróżnienia .
Zaparcia występują wtedy gdy przez dłuższy czas treść jelitowa pozostaje w obrębie przewodu pokarmowego.
Za prawidłowe uważa się oddawanie jednego stolca raz dziennie (codziennie)- dzieci starsze , noworodki i niemowlęta częściej ( kilka razy dziennie )
ale w praktyce do osób o prawidłowym wypróżnianiu się można jeszcze zaliczyć te, które mają wypróżnienia co najmniej trzy razy w tygodniu, pod warunkiem że oddawany stolec ma prawidłową konsystencję, barwę oraz objętość, a więc i wagę.
Zaparcie to przedłużone zaleganie treści jelitowej w okolicy przewodu pokarmowego (zwykle w jelicie grubym) lub też problemy z wydalaniem stolca z końcowego odcinka przewodu pokarmowego, tzn. z odbytnicy. Na skutek dłuższego zalegania w jelicie grubym treść jelitowa ulega nadmiernemu zagęszczeniu (przez wchłanianie wody), a stolec przez to znacznie zmniejsza swą objętość, staje się twardszy i bardziej zbity. Człowiek oddaje twardy stolec zazwyczaj raz na kilka dni (często tzw. bobkowaty), zwykle po farmakologicznej prowokacji lub po środkach czyszczących.
Zaparcia mogą być objawem pasożytów bytujących w jelitach.
Rodzaje zaparć
-Zaparcie przypadkowe: mówimy o nim wtedy, gdy z powodu różnorakich sytuacji(np. podróż, nagła zmiana sposobu odżywiania się) pojawia się zaparcie.
-Zaparcie krótkotrwałe ma zazwyczaj charakter okresowy i nawracający. Cechuje się tym, że zaparcia mieszają się z etapami prawidłowego wypróżniania się .Ten typ zaparć, jeśli nie uda się go zlikwidować, wymaga przebadania przewodu pokarmowego w celu ustalenia obiektywnej przyczyny. Powodów może być wiele, a każdy z nich wymaga zazwyczaj konsultacji z lekarzem. Przebadanie jest tym pilniejsze, im zaparcia są bardziej dokuczliwe .
-Zaparcia przewlekłe bardzo często są określane nawykowymi bądź atonicznymi .
Najczęściej jednak spotykamy się z zaparciami idiopatycznymi, które spowodowane są zaburzeniami funkcjonowania przewodu pokarmowego. Ten rodzaj zaparć diagnozuje się u około 90 proc. Osób,wiąże się z nieodpowiednią dietą, niską aktywnością fizyczną oraz
niewystarczającym nawodnieniu organizmu. Gdy borykamy się z przewlekłymi zaparciami, warto poddać się badaniom diagnostycznym w kierunku chorób jelit(kolonoskopia, tomografia komputerowa, rektoskopia, tomografia wirtualna )
.Objawy zaparć :
-bóle brzucha-bóle głowy
-nudności-bóle kręgosłupa
-parcie na stolec
-trudności w zapoczątkowaniu codziennej defekacji
-towarzyszące uczucie niepełnego wypróżnienia
-oddawanie suchego, zbitego stolca
-złe samopoczucie, dyskomfort
-utrata apetytu-hemoroidy
-niedrożność przewodu pokarmowego,rak jelita grubego
Leczenie zaparć
Polega na wprowadzeniu nawyków sprzyjających prawidłowym wypróżnieniom :
-aktywności fizycznej oczywiście według możliwości i stanu zdrowia chorego
-przyjmowaniu odpowiedniej ilości płynów i błonnika-spożywanie warzyw i owoców
-przyjmowanie leków likwidujących przyczynę zaparć
-odpowiednie nawodnienie organizmu
Do produktów spożywczych, które są dobrym źródłem błonnika pokarmowego zaliczamy:
-pieczywo pełnoziarniste, np. chleb żytni-grube kasze i makarony
-brązowy ryż
-płatki owsiane-otręby, np. pszenne .
W przypadku zwiększenia podaży błonnika pokarmowego, bardzo ważne jest również dostarczenie odpowiedniej ilości wody. Nie od dziś wiadomo, że woda oczyszcza organizm. Przeciwdziała zaparciom rozluźniając masy kałowe co ułatwia defekację.
W celu regulacji rytmu wypróżnień warto jeść 4-5 posiłków dziennie, w miarę możliwości o stałych porach i w równych odstępach czasowych .
Dodatkowo dietę warto wzbogacić o fermentowane produkty mleczne, takie jak jogurty naturalne, czy kefiry oraz kiszonki (ogórki, kapusta). Produkty te wspierają pracę jelit, korzystnie wpływają na mikroflorę jelitową. Zachowanie równowagi mikroflory jelitowej jest istotne nie tylko ze względu na profilaktykę zaparć, ale też innych chorób i schorzeń (m.in. nowotworów, cukrzycy, czy hipercholesterolemii).
Z diety należy wykluczyć produkty spożywcze, które mogą wykazywać działanie zapierające. :
jasne pieczywo, biały ryż, kasza manna, potrawy mączne takie jak kluski, pierogi, ale także banany, suszone czarne jagody, kakao, mocna herbata oraz czerwone wino.
Celem zapobiegania dodatkowym dolegliwościom warto również ograniczyć bądź wyeliminować rośliny strączkowe takie jak groch, fasola, ciecierzyca oraz warzywa kapustne (np. kapusta, kalafior, brukselka), które mogą powodować wzdęcia.
Dieta powinna obfitować w produkty bogatoresztkowe (grube kasze, chleb pełnoziarnisty, otręby pszenne, płatki owsiane).
Ważne jest także zwiększenie spożycia surowych warzyw i owoców (w szczególności pestkowych, takich jak maliny,truskawki i jeżyny.
Bibliografia:Jan Dzieniszewski, Mirosław Jarosz Zaparcia
Wydawca: PZWL Wydawnictwo Lekarskie
WYKONANIE INHALACJI U DZIECKA
Inhalacje są ważnym elementem leczenia wspomagającego w infekcjach górnych i dolnych dróg oddechowych u niemowląt i dzieci .
Metoda ta umożliwia:-nawilżenie dróg oddechowych za pomocą soli fizjologicznej (0,9% NaCl)-podanie leku zapisanego przez lekarza:np. Berodual –rozkurcza oskrzela
Pulmicort –glikokortykosteroid o silnym miejscowym działaniu przeciwzapalnym,
Mukosolvan –mukolityk, który rozrzedza wydzielinę
POTRZEBNY SPRZĘT:
-inhalator-nebulizator (pojemniczek, do którego wlewa się zlecony lek przez lekarza + rozcieńczalnik w postaci 0,9 % NaCl)
-dren łączący inhalator z nebulizatorem, przez który tłoczone jest powietrze pod ciśnieniem w celu rozpylenia leku ,
-maseczka nosowo-ustna (dla niemowląt i dzieci starszych) lub ustnik (dla dzieci starszych, gdy możliwa jest z nimi współpraca) ,
-igły i strzykawki 2 ml do nabierania leku
WYKONANIE:
1.Umyć ręce.
2.Oczyścić nos dziecka z zalegającej wydzieliny.
3.Przygotować inhalator + nebulizator + maseczkę lub ustnik.
4.Przygotować zlecony przez lekarza roztwór leku do inhalacji tak, aby cała objętość roztworu do inhalacji wynosiła 2 ml: np. 0,5 ml Berodualu + 1,5 ml 0,9 % NaCl lub250 mg Pulmicortu (tj. 1 ml) + 1 ml 0,9 % NaCl5.
Następnie tak przygotowany roztwór wlać do komory nebulizatora, zakręcić, połączyć z maseczką lub ustnikiem i przystąpić do wykonania inhalacji.
6.Ułożyć dziecko w wygodnej dla niego pozycji, najlepiej siedzącej (niemowlęta można posadzić na swoich kolanach) lub półleżącej.
7.Inhalacje należy wykonać nie bezpośrednio po posiłku (najlepiej 1h przed lub 1h po .
8.Czas inhalacji waha się od 5 do 10 minut – jest to czas, kiedy lek w całości wyparuje z nebulizatora i nie będzie się z niego wydostawać mgła.
9.Włączyć inhalator i przystąpić do wykonania inhalacji poprzez przyłożenie maseczki tak, aby szczelnie przylegała do twarzy dziecka obejmując jego nos i usta, co zapobiega podrażnieniu oczu i umożliwia dostanie się całej dawki leku do dróg oddechowych.
10.Inhalacji nie należy wykonywać podczas snu dziecka, ponieważ nie przyniesie oczekiwanego efektu.
11.W trakcie inhalacji oddech dziecka powinien być nieco głębszy niż przy normalnym oddychaniu, a krótkie zatrzymanie go na szczycie wdechu powoduje zwiększoną depozycję (wniknięcie) kropelek aerozolu do oskrzelików i pęcherzyków płucnych, bezpośrednio po tym powinien nastąpić spokojny wydech.
12.Oddechy na początku inhalacji u dzieci, które współpracują nie powinny być zbyt głębokie. Mogą wystąpić objawy hiperwentylacji (zawroty głowy, niepokój, mroczki przed oczami). W razie ich wystąpienia inhalacje należy przerwać, dziecko uspokoić i ponownie pouczyć o prawidłowym oddychaniu w czasie inhalacji.
13.W przypadku wystąpienia znacznej duszności, objawów niewydolności krążenia, niepokoju, objawów alergicznych inhalacje należy natychmiast przerwać i powiadomić lekarza.
14.Przy zakończeniu inhalacji -wstrząśnij kilka razy nebulizatorem, aby resztki leku trafiły w okolicę głowicy nebulizatora.
15.Zakończyć inhalacje po wyczerpaniu zleconej przez lekarza ilości leku –świadczy o tym brakwydostającej się mgły z nebulizatora.
16.Wyłączyć inhalator. Maseczkę, ustnik przemyć pod bieżącą wodą. Natomiast nebulizator przepłukać Aqua pro iniectione a następnie sprzęt wysuszyć i skompletować do następnej inhalacji.
17.Na koniec umyć ręce.18.Po zakończonej inhalacji przez 10 minut dziecko nie powinno rozmawiać.
19.Po wykonaniu inhalacji z środkami mukolitycznymi dziecko należy ułożyć w pozycji drenażowej, oklepać w celu ewakuacji upłynnionej wydzieliny lub pomóc przy odkasływaniu wydzieliny .
Ważna informacja: Po przyjęciu Pulmicortu w inhalacji należy jamę ustną przepłukać wodą a twarz przemyć, jeżeli inhalacja była wykonana przez maseczkę.
Na podstawie literatury:
Szreter T.:,Intensywna terapia dzieci”, Wydawnictwo Lekarskie PZWL Warszawa 2002 r.
Kózka M.:,,Stany zagrożenia życia
–Wybrane standardy opieki i procedury postępowania pielęgniarskiego”, Wydawnictwo Uniwersytetu Jagiellońskiego, Kraków 2001 r.
Rakowska-Róziewicz D.:,,Wybrane standardy w pielęgniarstwie pediatrycznym”, Wydawnictwo CZELEJ Sp. z o.o., Lublin 2001 r.
ZALECENIA DLA RODZICÓW DZIECKA MOCZĄCEGO SIĘ W NOCY
1. Należy stopniowo zwiększać ilość płynów wypijanych w ciągu dnia
•dzieci w wieku 5-7 –powinny wypijać do godz. 16.00-17.00 od 800ml do 1000ml
dzieci starsze ok 1200-1500ml2.
2.Należy ograniczyć picie wieczorem
•dzieci w wieku 5-7 lat powinny wypić 2-3 godziny przed snem nie więcej niż 100-150ml
•dzieci starsze nie więcej niż 200ml.
Jeśli wieczorem dziecko odczuwa pragnienie podajemy dziecku do picia wodę, słabą herbatę
Nie podajemy natomiast napojów mlecznych, nabiału, gazowanych napojów.
3. Należy wykształcić u dziecka nawyk regularnego opróżniania pęcherza w dzień
4. Wraz z dzieckiem należy przeprowadzać trening pęcherza który polega na:
•kilka razy w ciągu tygodnia stopniowo wydłużamy przerwy między oddawaniem moczu;
•gdy dziecko chce iść do łazienki staramy się odwrócić jego uwagę i opóźniamy opróżnienie pęcherza;
•okresowo mierzymy ilość oddanego moczu po wstrzymaniu, aby pokazać dziecku postępy w zwiększaniu pojemności pęcherza.
5. Należy unikać ciężkostrawnej kolacji
6. Nie wolno wyśmiewać się z dziecka i karać go za zmoczenie
7. W celu oceny efektów postępowania wspomagającego i motywującego należy prowadzić:
•kontrolę moczenia nocnego i samodzielnego wstawania w nocy do toalety
•jednodniową kontrolę oddawania moczu w dzień z oceną ilości wypijanych płynów powtarzaną co 2 tygodnie .
Bardzo ważne jest odpowiednie postępowanie z dzieckiem moczącym się w nocy.
Należy zapewnić mu wsparcie, pozytywną motywację, nagradzać za „suchą noc” i nigdy nie karać ani obwiniać za zmoczone łóżko.
8. Bardzo pomocne są kalendarzyki,w których dziecko odnotowuje jak „wyglądała” noc rysując słoneczka lub chmurki za mokre lub suche łóżeczko ,co wpłynie pozytywnie na motywację dziecka.
9. U starszych dzieci konieczne staje się nauczenie dziecka postępowania z mokrą pościelą
–dziecko powinno samo wykonywać czynności związane ze zmiana pościeli.
Takie działania motywują dziecka do obserwacji samego siebie a w konsekwencji do zadowolenia.
CO MOŻESZ ZROBIĆ, ABY ZAPOBIEC MOCZENIU NOCNEMU?
1.Ogranicz przyjmowanie przez dziecko płynów w godzinach wieczornych.
2.Zmień dietę dziecka ( istnieje silny związek między występowaniem zaparć a moczeniem nocnym. Zaparcia mogą się wiązać z uciskiem pęcherza moczowego, oraz częste wizyty w toalecie).
3.Wprowadź system nagród –nagradzaj dziecko.
4.Zadbaj, aby ostatnią czynnością dziecka przed położeniem się spać była wizyta w toalecie w celu oddania moczu
.Niektóre z przedstawionych powyżej porad mogą okazać się skuteczne, lecz nie rezygnuj z wizyty u lekarza.
Moczenie nocne nie jest winą dziecka, zaś nieleczone może prowadzić do obniżenia samooceny dziecka a także do zaburzeń rozwoju .
Dlatego nie zwlekaj z wizytą u specjalisty –nefrologa dziecięcego.
Opracowane na podstawie: 1.Pawlaczyk B., Pielęgniarstwo Pediatryczne, PZWL, Warszawa 20152.www.moczenienocneudzieci.pl3.prof. dr hab. med. A. Jung, dr med. J. Żubera, Moczenie nocne oraz zaburzenia w oddawaniu moczu u dzieci, medpress, Warszawa4.Korman E., Fichna P., Pediatria Praktyczna –Wybrane problemy nefrologii i urologii wieku dziecięcego, Tom 2, zeszyt 4, Poznań
JAK NIE DOPUŚCIĆ DO NAWROTU DRGAWEK GORĄCZKOWYCH:
•często kontroluj ciepłotę ciała
•nie dopuść do wzrostu temperatury ciała powyżej 38°C poprzez stosowanie:
- zimnych okładów żelowych na okolice pachwiny, pach i karku,
-okładów wysychająco –chłodzących na ciało i klatkę piersiową,
-kąpieli ochładzających,
-zastosowanie lekkiego okrycia,
-podawanie leków zgodnie z zaleceniami lekarskimi,
•chroń dziecko przed infekcjami:
-unikaj kontaktu z osobami chorymi,
-unikaj przebywania z dzieckiem w dużych skupiskach ludzi,
-dbaj o higienę dziecka i jego otoczenia,
-często myj ręce sobie i dziecku .
WSKAZÓWKI DO POSTĘPOWANIA W RAZIE NAPADU DRGAWEK:
•zachowaj spokój,
•zapewnij bezpieczeństwo dziecku,
usuń przedmioty o które mogłoby się uderzyć,
-sprawdź czy dziecko nie ma nic w buzi, jeśli tak – usuń to szybko , by nie doszło do zachłyśnięcia,
•podłóż coś miękkiego pod głowę dziecka, by nie doznało urazów mechanicznych,
•pozwól, by napad toczył się swoim rytmem.
CZYNNOŚCI KTÓRYCH NIE NALEŻY WYKONYWAĆ W RAZIE WYSTĄPIENIA DRGAWEK:
•nie przenoś dziecka (chyba, że może to znacząco wpłynąć na jego bezpieczeństwo),
•nie krępuj ruchów ciała dziecka i nie powstrzymuj siłą drgawek,
•NIE WKŁADAJ NIC MIĘDZY ZĘBY,
•nie podawaj doustnych leków,
•nie podawaj płynów dopóki dziecko nie będzie w pełni świadome
Bibliografia
- M. Kaciński, Neuropediatria, Wydawnictwo Lekarskie PZWL, Warszawa 2007.
- W. Kawalec, R. Grenda, H. Ziółkowska, Pediatria, Wydawnictwo Lekarskie PZWL, Warszawa 2013.
- A. Bieroń, M. Kaciński, Postępowanie w pierwszym napadzie drgawek, „Pediatria po Dyplomie”, nr 06 2017.
Koordynator: (89) 675 22 20
Lekarze: (89) 675 22 23
Oddziałowa: (89) 675 22 21
Pielęgniarki: (89) 675 24 22
 Unia Europejska
Unia Europejska ePuap
ePuap